Patient souffrant d'un syndrome d'apnées du sommeil et dormant avec un dispositif de pression positive continue (illustration).
Tenter d'en savoir plus sur l'impact de la PPC chez les patients cardiaques
Le syndrome d'apnées du sommeil (SAS) affecterait environ la moitié des patients atteints d'une maladie cardiovasculaire.
Le rôle de la pression positive continue (PPC) ou CPAP (Continuous Positive Airway Pressure), traitement non chirurgical de référence du SAS (voir l'arbre décisionnel de la VIDAL Reco "Apnées du sommeil"), dans la prévention d'événements cardiovasculaires reste incertain.
Pour la première fois, un essai clinique rigoureux, proposé par une équipe australienne, a donc permis d'évaluer de façon fiable l'efficacité de la CPAP dans la prévention secondaire de la survenue d'événements cardiovasculaires chez les patients souffrant de SAS.
89 centres, 7 pays, 2 700 patients cardiaques souffrant tous d'un SAS
L'étude SAVE (Sleep Apnea cardiovasculaire Endpoints) (1), est une étude ouverte, multicentrique, randomisée, menée à l'aveugle pour l'évaluation des critères d'évaluation, par plusieurs équipes internationales. L'ensemble des participants a été recruté dans 89 centres cliniques répartis dans 7 pays (Australie, Chine, Nouvelle Zélande, Inde, Espagne, Etats-Unis et Brésil).
Ces participants étaient âgés de 45 à 75 ans, souffraient d'une maladie cardiovasculaire (coronarienne ou cérébrovasculaire). Ils présentaient également tous un SAS modéré à sévère, mesuré par au moins 12 diminutions de l'indice de désaturation en oxygène par heure (une désaturation est définie comme une baisse d'au moins 4 % de la saturation en oxygène par rapport à la ligne de base).
Les patients qui n'ont pas été retenus présentaient de graves somnolence diurne (score d'Epworth > 15), un risque accru d'endormissement suite à une hypoxémie sévère (saturation en oxygène < 80 % plus de 10 % du temps d'enregistrement), ou une respiration de Cheyne-Stokes sur l'enregistrement de la pression nasale.
Randomisation pour créer des groupes équilibrés, avec ou sans PPC
Après la confirmation de leur admissibilité, chaque participant a été assigné au hasard pour recevoir le traitement par PPC ainsi que les soins habituels, ou suelement les soins habituels.
La randomisation a permis d'équilibrer les groupes selon le site, le type de maladies cardiovasculaires (cardiaques, cérébrovasculaires, ou les deux), et la gravité de la somnolence diurne (échelle de somnolence d'Epworth < 11 ou > ou égal à 11).
Un suivi médicalisé avec des consultations, examens et questionnaires réguliers
Tous les participants ont ensuite reçu des informations sur leur hygiène de vie et leur sommeil pour réduire leur SAS. Des consultations régulières ont été programmées pour tous les participants à 1, 3, 6 et 12 mois puis chaque année par la suite avec un contact téléphonique tous les 6 mois entre chaque visite annuelle.
Lors de chaque visite, la pression artérielle au repos, la fréquence cardiaque, les symptômes de SAS, l'observance de l'appareil le cas échéant, ainsi que les médicaments et les différentes maladies ont été recueillis.
Lors de la randomisation, puis à 6 mois, 2 et 4 ans, les mesures anthropométriques de chaque participant ainsi que des questionnaires d'évaluation du SAS (ronflement, épisodes d'apnée, somnolence selon l'échelle d'Epworth), de la qualité de vie (SF-36), de l'anxiété et de la dépression (Hospital Anxiety and Depression Scale), ont été mesurés.
Un électrocardiogramme a été réalisé chez tous les participants au moment de la randomisation puis à deux ans. Enfin, la qualité de vie a été évaluée en fin d'étude avec le questionnaire européen des cinq Dimensions (EQ-5D).
Une évaluation en simple aveugle des critères d'évaluation primaires et secondaires
Un groupe de chercheurs, dont les membres ignoraient les affectations des groupes (simple aveugle), ont évalué les principaux résultats concernant les événements cardiovasculaires apparus pendant l'étude.
Le critère d'évaluation principal était un composite agrégeant les décès liés à plusieurs causes cardiovasculaires avec le nombre d'événements cardiovasculaires : infarctus du myocarde (y compris infarctus du myocarde silencieux), accidents vasculaires cérébraux, hospitalisations pour insuffisance cardiaque, syndromes coronariens aigus (y compris angor instable) et accidents ischémiques transitoires.
Les critères d'évaluation secondaires se composaient des événements cardiovasculaires individualisés, des procédures de revascularisation, de l'apparition récente d'une fibrillation auriculaire ou d'un diabète de type 2, et des décès toutes causes confondues. Les autres critères secondaires comprenaient l'évaluation des facteurs de risque cardiovasculaires individuels, des symptômes du SAS, de la qualité de vie liée à la santé et de l'humeur.
L'évaluation des événements indésirables graves et des accidents autodéclarés ayant entrainé des blessures corporelles (lors de la conduite d'un véhicule ou au travail), et des accidents évités de justesse suite à un endormissement, ont été recherchés à chaque visite.
2687 patients randomisés, suivis en moyenne pendant 3,7 ans, 81 % d'hommes, en général en surpoids
Au total, sur les 15 325 patients admissibles, recrutés entre décembre 2008 et novembre 2013, ce sont finalement 2 687 qui ont été randomisés, 1 359 dans le groupe "PPC et soins habituels" et 1358 dans le groupe " soins habituels seuls". La durée moyenne de suivi s'élevait à 3,7 ans.
La plupart des participants étaient des hommes (81 %), âgés en moyenne de 61 ans, atteints d'un SAS d'intensité modérée à sévère et d'une somnolence diurne légère. Leur indice de masse corporelle moyen était de 29, l'indice de désaturation en oxygène était en moyenne de 28 événements par heure, et le score de somnolence d'Epworth de 7,4.
Groupe PPC : bonne observance et nette diminution des épisodes d'apnée du sommeil
La durée moyenne d'utilisation de la PPC au cours de la première semaine de rodage était de 5,2 heures par nuit. Dans le groupe PPC, l'observance dans le premier mois de traitement était de 4,4 ± 2,2 heures par nuit, puis 3,5 ± 2,4 heures par nuit à un an, avec une moyenne qui est restée stable par la suite, à 3,3 ± 2,3 heures.
Parmi les 1 346 patients du groupe PPC, 42 % (soit 566) ont présenté une bonne observance au traitement (au moins 4 heures par nuit) pendant tout le suivi. Parmi les 1 341 patients du groupe de soins habituels, 6,7 % (soit 90) ont essayé le PPC, mais seulement 4,3 % (soit 57) ont poursuivi le traitement.
L'indice d'apnées-hypopnées résiduelles (c'est à dire le nombre d'apnées ou d'hypopnées par heure) mesuré par la PPC, est passé de 29 à 3,7 événements par heure en moyenne, ce qui indique un bon contrôle du SAS.
Pas de diminution d'événements cardiovasculaires, mortels ou non, dans le groupe PPC après 3,7 années en moyenne
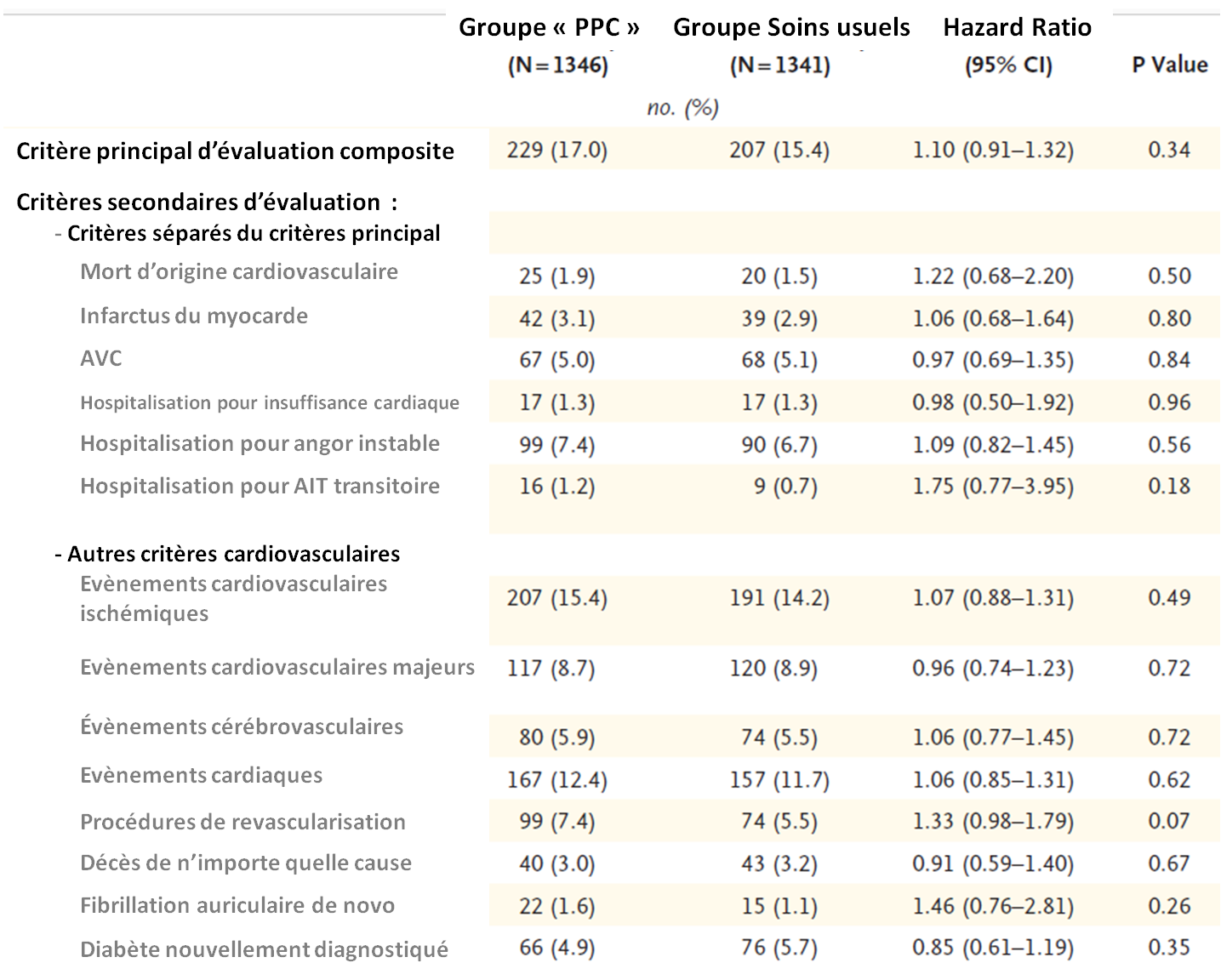
Les résultats des deux groupes sur le critère principal d'évaluation – nombre d'événements d'origine cardiovasculaire, mortels ou non – ne montrent malheureusement pas de diminution dans le groupe PPC sur la durée de suivi de cette étude :
- dans le groupe "suivi seul", 207 (15,4 %) ont subi un événement cardiovasculaire, mortel ou non ;
- dans le groupe PPC, 229 (17 %) ont présenté un tel événement.
La PPC n'a donc eu aucun effet significatif sur le critère d'évaluation principal sur 3,7 ans en moyenne, même en fonction des régions d'origine, du groupe d'âge (plus ou moins de 60 ans), du sexe, de la sévérité du SAS, de l'indice de masse corporelle ( plus ou moins de 30), de la somnolence diurne, du type de maladie cardiovasculaire, et de la présence ou de l'absence d'un diabète de type 2.
De même, pas de diminution des événements cardiovasculaires pris séparément dans le groupe PPC
Aucune différence significative entre les groupes n'a été observée pour les critères d'évaluation secondaires cardiovasculaires (événements pris séparément).
Aucune différence significative n'a non plus été observée entre le groupe PPC et le groupe "soins habituels seul" dans l'utilisation de médicaments pour le diabète de type 2, dans la survenue de maladies cardiovasculaires, ni sur la gestion des facteurs de risque, y compris l'alimentation, le tabagisme et l'indice de masse corporelle à la fin de l'étude.
Voici un tableau récapitulatif des résultats sur les critères d'évaluation cardiovasculaires primaires et secondaires :
Par contre, une nette amélioration de la qualité de vie dans le groupe PPC
L'utilisation de la PPC est associée à une réduction considérable du ronflement et de la somnolence diurne (baisse importante du score d'Epworth, avec une différence moyenne estimée entre les groupes de -2,5 (IC 95% [-2,8 à -2,2], p <0,001). Le taux d'accidents de la route, avec ou sans dommages corporels, diminue d'ailleurs un peu dans le groupe PPC, mais sans atteindre la significativité statistique.
Par ailleurs, le pourcentage de patients avec des scores de dépression cliniquement pertinents est de 25 à 30 % plus faible dans le groupe PPC que dans le groupe "soins habituels seuls" à la fin du suivi.
Une nette amélioration de du score à l'échelle de qualité de vie SF-36, ainsi qu'une réduction des jours d'absentéisme au travail (critère d'évaluation final non prédéfini) a également été constatée dans le groupe PPC .
Enfin, le nombre d'effets indésirables liés au suivi seul ou au suivi + PPC ne diffère pas significativement (très légère augmentation dans le groupe PPC, p=0,27).
En conclusion : déception pour la prévention cardiovasculaire secondaire, mais confirmation, à grande échelle chez des patients fragilisés, de l'intérêt de la PPC sur la vie au quotidien avec des apnées du sommeil
D'après les résultats de la plus grande étude du sommeil jamais entreprise, la PPC, en plus des soins habituels, ne réduit donc pas les récidives d'AVC, ni la survenue d'événements cardiaques , mortels ou non, chez les personnes souffrant de maladies cardiovasculaires et de SAS modéré à sévère.
Ces résultats confirment ceux de deux études récemment réalisées chez des patients souffrant de SAS, dont une sur 725 patients n'ayant jamais eu d'événements cardiovasculaire au préalable (1), et une autre sur 224 patients tout juste revascularisés pour une maladie coronarienne (2). Leurs résultats étaient pourtant meilleurs chez les patients avec une meilleure observance à la PPC (au moins 4 heures par nuit) que chez les autres, amélioration également retrouvée dans cette étude mais non significative statistiquement.
Il serait également intéressant d'analyser l'effet de PPC sur une plus longue durée, un éventuel effet positif pouvant peut-être apparaître plus tardivement (lenteur avérée de la constitution des maladies cardiovasculaires). Une plus longue durée quotidienne de PPC pourrait peut-être aussi faire apparaître des effets positifs, comme le notent les auteurs en conclusion de leur étude.
Le traitement par PPC a par contre permis de réduire significativement la somnolence diurne et l'absentéisme au travail, et d'améliorer la qualité de vie et l'humeur.
De nouvelles recherches sont donc nécessaires pour trouver de nouveaux moyens, s'ils existent, pour réduire le risque de survenue d'un événement cardiaque ou d'un AVC chez ces patients à risque.
En savoir plus :
L'étude objet de cet article :
McEvoy RD, Antic NA, Heeley E, Luo Y, Ou Q, Zhang X, Mediano O, Chen R, Drager LF, Liu Z, Chen G, Du B, McArdle N, Mukherjee S, Tripathi M, Billot L, Li Q, Lorenzi-Filho G, Barbe F, Redline S, Wang J, Arima H, Neal B, White DP, Grunstein RR, Zhong N, Anderson CS; SAVE Investigators and Coordinators. « CPAP for Prevention of Cardiovascular Events in Obstructive Sleep Apnea. » N Engl J Med. 2016 Aug 28.
Deux études récentes donnant des résultats comparables :
- Barbé F, Durán-Cantolla J, Sánchez-de-la-Torre M, et al. « Effect of continuous positive airway pressure on the incidence of hypertension and cardiovascular events in nonsleepy patients with obstructive sleep apnea: a randomized controlled trial. » JAMA 2012 ; 307 : 2161-8.
- Peker Y, Glantz H, Eulenburg C, Weg- scheider K, Herlitz J, Thunström E. « Effect of positive airway pressure on cardiovascular outcomes in coronary artery disease patients with non-sleepy obstructive sleep apnea: the RICCADSA randomized controlled trial. » Am J Respir Crit Care Med 2016 February 25.
Sur VIDAL.fr :
VIDAL Recos : Syndrome d'Apnées obstructives du sommeil
Apnée du sommeil et PPC : le remboursement ne peut pas être conditionné par l'observance en l'état actuel du droit, confirme la Cour de cassation (juin 2015)
Apnée du sommeil et dispositif médical à PPC : annulation du conditionnement du remboursement à l'observance (3 décembre 2014)
Prise en charge des apnées du sommeil : pression positive continue ou orthèse d'avancée mandibulaire ? (septembre 2014)
Apnées du sommeil, ronflements : des exercices de chant quotidiens pourraient améliorer les symptômes (août 2013)
Sources
Pour recevoir gratuitement toute l’actualité par mail Je m'abonne !

 9 minutes
9 minutes Ajouter un commentaire
Ajouter un commentaire






Commentaires
Cliquez ici pour revenir à l'accueil.